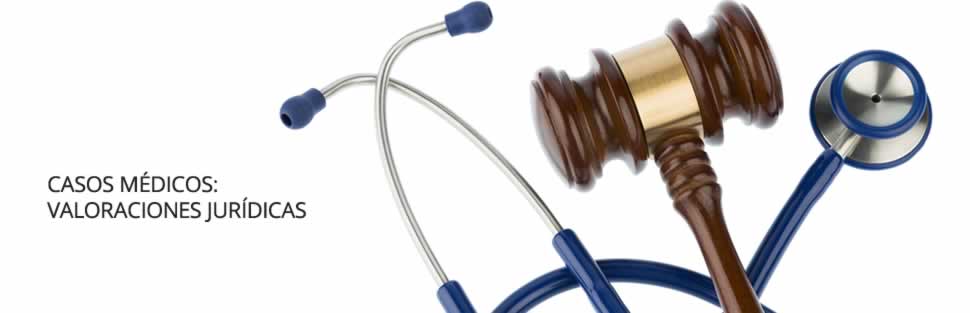
Caso médico: encefalopatía hipóxico-isquémica tras sufrimiento fetal intraparto
Nacimiento de un niño con una severa encefalopatía hipóxico-isquémica tras sufrimiento fetal intraparto no detectado a tiempo, a pesar de presentar datos inequívocos de su presencia en el partograma.
El embarazo había cursado sin alteraciones, hallándose dentro del rango normal todas las pruebas practicadas (ecografías y analíticas) durante el mismo.
Valoración jurídica 
La sentencia del Juzgado de 1ª Instancia núm. 4 de A Coruña de 9 de julio de 2021 declara la responsabilidad de la aseguradora del Servicio público de salud donde fue asistido el parto, condenando a la aseguradora de la Administración a indemnizar al recién nacido en la suma total de 1.200.000 euros, más intereses y costas.
Caso médico: fallecimiento tras sufrimiento fetal intraparto
Paciente que acudió a urgencias de un hospital del Servicio Madrileño de Salud por rotura de la bolsa del líquido amniótico, siendo ingresada con el diagnóstico de rotura prematura de membranas. Doce horas después de su ingreso se realizó la inducción del parto, sin información alguna de los riesgos de tal proceder.
Ya desde 13 horas y 15 minutos antes del parto, tras más de 30 horas de inducción, el registro cardiotocográfico era claramente patológico, sin que le fuere practicado al feto un estudio bioquímico para descartar una pérdida de bienestar fetal o bien se procediere a la terminación del parto si no pudiera realizarse dicho estudio.
A pesar de todo ello, se dejó evolucionar el parto, naciendo un niño, con meconio ++, hipotónico, cianótico y muy deprimido, precisando una reanimación intensiva tipo III con intubación, como consecuencia de la grave hipoxia intraparto padecida, que fue determinante de una encefalopatía hipóxico-isquémica.
A las dos horas, el recién nacido sufre una parada cardiorrespiratoria, que culminó con su fallecimiento a la semana.
Valoración jurídica 
La sentencia del Juzgado de 1ª Instancia núm. 12 de Madrid de 17 de mayo de 2021 declara la responsabilidad de la aseguradora del Servicio público de salud donde fue asistido el parto, al considerar que “los facultativos que intervinieron en el parto, bien por desconocimiento, bien por omisión de la diligencia y cuidado exigibles, no se percataron de la presencia de un registro cardíotocográfico sugestivo de la pérdida de bienestar fetal, no adoptando las medidas adecuadas para cerciorarse de la grave hipoxia que afectaba al feto y la necesidad de poner fin a un parto con rotura de membranas excesivamente prolongado, como acreditan no solo los registros cardiotocográficos, sino la grave hipoxia y acidosis con que nació el bebé”.
El Tribunal condenó a la aseguradora de la Administración a indemnizar a los padres del recién nacido en la suma total de 253.640 euros, más intereses y costas.
Caso médico: pérdida de testículo tras cirugía de hernia inguinal
Paciente de 41 años de edad, que fue intervenido de una hernia inguinal derecha indirecta, primaria, incipiente y de pequeño tamaño, siendo dado de alta hospitalaria al día siguiente.
En el postoperatorio comenzó con dolor en el testículo derecho, que fue tratado por su médico de atención primaria con antibióticos y antiinflamatorios, sin ninguna prueba complementaria y específica para evaluar su estado y flujo vascular.
A los 21 días de la cirugía, precisó acudir de urgencias por el incremento del dolor testicular, que se hacía insoportable, siendo explorado por un médico especialista en urología, que apreció una asimetría, con localización anómala del testículo derecho a nivel del orificio inguinal derecho y consistencia dura y homogénea.
Le realizan una ecografía escrotal urgente que muestra la ausencia de flujo en el testículo y en el epidídimo derechos, por lo que es intervenido de urgencia, practicándole una orquiectomía derecha. El estudio histopatológico confirmó la existencia de una necrosis testicular por trombosis venosa.
Valoración jurídica 
La sentencia del Juzgado de 1ª Instancia núm. 4 de A Coruña de 26 de octubre de 2020 declara la responsabilidad de la aseguradora del Servicio público de salud donde fue intervenido el paciente, al considerar que “ha fallado el consentimiento informado, algo ha ocurrido en la intervención, algo ha ocurrido en el seguimiento, se ha producido un resultado desproporcionado, y se ha producido un seguimiento y diagnóstico equivocado. Se cumplen, pues, diversos criterios de imputación a efectos de exigencia de responsabilidad médica, de manera que la demanda debe ser estimada y condenada la compañía de seguros demandada al abono de la indemnización de daños y perjuicios correspondiente”.
El Tribunal condenó a la aseguradora de la Administración a indemnizar al paciente en la suma de 84.685,98 euros, más intereses y costas.
Caso médico: pie equino tras cirugía de hernia discal lumbar
Mujer de 42 años de edad que presentaba episodios de lumbociatalgias, siendo diagnosticada de una hernia discal a nivel L4-L5, por lo que fue derivada al Servicio de Neurocirugía de un hospital público para ser intervenida de la referida hernia. En el curso de la cirugía le fue lesionada en su integridad la raíz L5 izquierda, tal como se verificó en el postoperatorio inmediato por la clínica que presentaba y posteriormente se confirmó en los estudios EMG practicados.
Al alta médica presentaba como secuelas de la intervención, entre otras, dolor neuropático en el miembro inferior izquierdo, un pie péndulo, precisando de ortesis antiequino y un bastón inglés para caminar, así como una importante cojera, por lo que fue declarada en situación de incapacidad permanente total para su profesión habitual de camarera.
Valoración jurídica 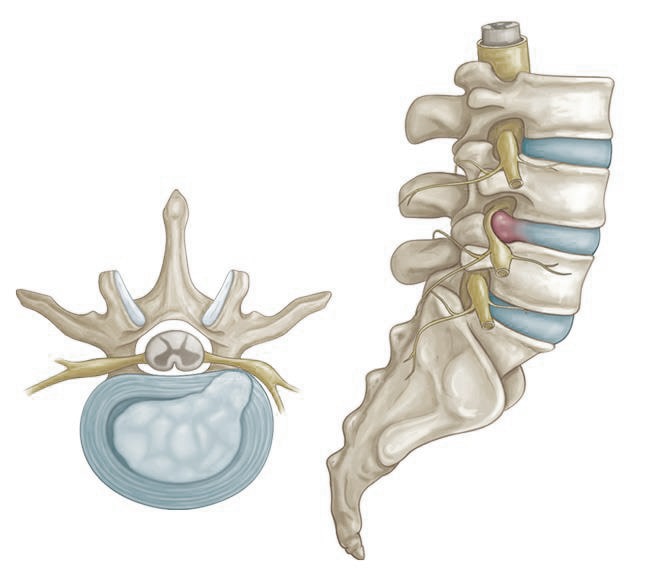
La sentencia del Juzgado de 1ª Instancia núm. 1 de A Coruña de 31 de julio de 2020 declara la responsabilidad de la aseguradora del Servicio público de salud donde fue intervenida, al considerar que hubo una mala praxis por parte del neurocirujano interviniente, que lesionó la citada raíz nerviosa en el acto quirúrgico, por cuanto antes de la operación no presentaba déficit alguno.
El Tribunal condenó a la aseguradora de la Administración a indemnizar a la paciente en la suma de 181.440,82 euros, más intereses y costas.
Caso médico: daño cerebral tras parto anormal atendido solo por una matrona
Embarazada de 23 años de edad, que ingresó en el Servicio de Obstetricia de un hospital público en la semana 39 + 6 días de su primera gestación, por rotura de bolsa de líquido amniótico. La gestación había cursado hasta entonces con absoluta normalidad, sin alteración alguna en todas las pruebas practicadas.
Se inició la monitorización de la paciente y se indujo posteriormente el parto, aplicándose anestesia epidural. El parto fue atendido exclusivamente por una matrona, que no detectó las alteraciones cardiotocográficas presentes, claramente sugestivas de una pérdida de bienestar fetal, por lo que no avisó al ginecólogo de guardia, naciendo una niña con una grave encefalopatía hipóxico-isquémica.
Valoración jurídica 
La sentencia del Juzgado de 1ª Instancia núm. 1 de Oviedo de 7 de junio de 2019 declara la responsabilidad de la aseguradora del Servicio público de salud donde fue asistido el parto, al considerar que no se trataba de un parto normal, para el que, por tanto, no estaba facultada para actuar sola la matrona, que, además, no detectó las alteraciones cardiotocográficas que presentaba el feto, ni por tanto el sufrimiento fetal, lo que fue determinante de una grave hipoxia.
La matrona, ante tales alteraciones, no avisó al médico obstetra, quien, de haber sido llamado y actuado con diligencia, hubiera efectuado la determinación del pH fetal y comprobado la presencia de una acidosis, por lo que hubiera ordenado la práctica de una cesárea, urgente, que hubiere evitado o minorado el sufrimiento del feto, que nació con grave daño cerebral.
El Tribunal condenó a la aseguradora de la Administración a indemnizar a la niña y a sus padres con la suma de 1.500.000 euros, más intereses y costas.
Caso médico: Negligencia en tratamiento dispensado con ocho implantes dentales osteointegrados
Paciente que acudió a un clínica dental para tratamiento, siéndole extraídas varias piezas dentales y colocados ocho implantes osteointegrados con las correspondientes prótesis dentales (maxilar superior y mandibular).
Tras el tratamiento en el que se colocaron las prótesis dentales, el paciente presenta disconfort, dificultad masticatoria, mala fonética y mordisqueo de mejillas y labios. Además, las prótesis se movían y escapaban de la boca, careciendo de retención y estabilidad, por lo que formuló reclamación por mala praxis contra clínica dental.
La pericial practicada consideró que no existió una planificación adecuada del tratamiento, no constando en su historial clínico ningún dato de cómo se eligieron las localizaciones para luego colocar el mecanismo retentivo adecuado para una sobredentadura. Tampoco se buscó la inclinación ni posición idónea de los implantes, por lo que concluyó que fueron colocados «a ojo».
El paciente presentaba ausencia de una oclusión balanceada bilateral, lo que conlleva la inexistencia de estabilidad estática y dinámica de las prótesis.
Valoración jurídica
La sentencia del Juzgado de 1ª Instancia núm.11 de Gijón de 28 de diciembre de 2018 declara la responsabilidad de la clínica dental, señalando que “en el maxilar superior se colocaron cuatro implantes, que carecían de equidistancia y simetría, y que no hacían uso de las posiciones distales, esencial para el mecanismo retentivo de la prótesis, hallándose excesivamente próximos y situados en la zona frontal; lo que resultaba especialmente relevante, habida cuenta que, como admitieron todos los peritos, el paciente presentaba una buena calidad de hueso, que permitía la colocación de los implantes en cualquier punto, tanto del maxilar superior como de la mandíbula inferior (…) Y si deficiente era la colocación de los implantes superiores, mayores aún eran las deficiencias apreciadas en los colocados en la mandíbula inferior, en la que se apreciaba nuevamente una deficiente posición de tales implantes, no solo por la falta de utilización de la zona distal, sino por la colocación de uno de ellos directamente en la línea media o sínfisis mandibular (…) lo que generaba limitaciones funcionales para la masticación; consecuencia, todo ello, de la deficiente colocación de los implantes, que obstaba a un adecuado mecanismo retentivo de los caballitos dispuestos para llevar a cabo tal función retenedora”.
El Tribunal condenó a la clínica dental a indemnizar al paciente en la suma de 24.768.05 € más intereses.
Caso médico: retraso diagnóstico de un carcinoma de vejiga
Paciente fumador de 65 años de edad que acudió de urgencias a su Centro de Salud por hematuria macroscópica.
Fue remitido para estudio a un centro hospitalario, donde el urólogo que le asistió, tras la práctica de una ecografía, le diagnosticó de hiperplasia benigna de próstata, solicitando flujometría y citología de orina.
La citología de orina mostró la presencia de células atípicas o displásicas, por lo que el nefrólogo que también le valoró, indicó la necesidad de descartar una neoplasia urotelial.
La flujometría practicada fue informada como normal para la edad y sexo del paciente. Una nueva ecografía del aparato urinario no mostró hallazgos de interés en riñones ni vejiga, encontrándose una próstata de tamaño normal y bien delimitada.
A pesar de tales datos, el urólogo no le indicó la necesidad de realizar una cistoscopia, por lo que su procesó evolucionó hasta ser manifiesto e irreversible, siendo diagnosticado, cuando ya habían transcurrido más de 15 meses y el tumor se encontraba en estadio IV, de carcinoma urotelial de alto grado con infiltración linfovascular estadio pT3b pN2, falleciendo al poco tiempo.
La pericial practicada consideró que no se otorgó la debida importancia a la existencia de hematuria macroscópica en un paciente fumador, ni, sobre todo, a la presencia de atipia celular en orina, que hacía imprescindible la realización precoz de una cistoscopia, conforme a los protocolos médicos de actuación, lo que hubiere posibilitado el diagnóstico del carcinoma vesical en fase temprana, donde la curación alcanza al 88 al 98 % de los pacientes.
Valoración jurídica
La sentencia del Juzgado de 1ª Instancia núm.3 de Oviedo de 30 de octubre de 2018 declara la responsabilidad de la entidad aseguradora de asistencia sanitaria que brindó la atención sanitaria de este paciente, al considerar que “hubo desviación de la lex artis en lo actuado por el centro sanitario, y ello porque se mantuvo un diagnóstico erróneo de hipertrofia prostática benigna hasta la evidencia de extensión tumoral, a pesar de los factores de riesgo concurrentes y de la persistencia de hematuria macroscópica, porque no se hizo una cistoscopia en el momento oportuno a pesar de tratarse de un estudio inocuo, recomendable por el estado clínico y que estaba al alcance del centro sanitario, y porque se generó en el paciente un daño que no tenía que haber soportado, de suerte que, de haberse obrado correctamente, habría existido una alta probabilidad de evitar el desenlace final”.
Caso médico: retraso diagnóstico de fractura de cúbito y radio en un menor
Niño de 8 años de edad que sufre una fractura distal de cúbito y radio izquierdos tras una caída en un partido de fútbol, por lo que fue intervenido para la reducción de la fractura, bajo anestesia general y de urgencia, en un centro hospitalario, siendo remitido posteriormente, tras el alta hospitalaria, a la Mutualidad correspondiente para continuar tratamiento.
Tras realizarle un estudio radiográfico inicial en la Mutualidad, es derivado a una clínica para la retirada, tres semanas después, de la aguja de Kirschner colocada en la cirugía, sin practicarle un control radiológico semanal, manteniéndole la férula de yeso una semana más y pautándole fisioterapia posterior.
Ante la deformidad que muestra el antebrazo del menor, le practican, casi tres meses después del alta hospitalaria, un TAC que evidencia una angulación dorsal en el extremo distal del radio.
Al alta médica, el menor presenta como secuelas, a resultas de tan inadecuada atención sanitaria, rigidez residual leve (10º de flexión y 5º de rotación interna), leve dolor/molestia residual, consolidación viciosa con angulación de unos 30º y leve perjuicio estético por la deformidad en dorso de tenedor de la muñeca.
Valoración jurídica
La sentencia del Juzgado de 1ª Instancia núm.4 de Oviedo de 29 de octubre de 2018 declara la responsabilidad de la aseguradora de la Mutualidad que atendió al menor al considerar que “la prueba practicada ha evidenciado que desde que se le realizó la radiografía el primer día en que pasó a recibir la asistencia médica de la Mutualidad, el 17 de mayo, no se le volvió a realizar otra hasta el 2 de agosto, cuando ya la deformidad estaba consolidada. Y ello a pesar de que, como han señalado los dos peritos actuantes, en este tipo de fracturas, es fundamental el control radiográfico semanal inicial para comprobar si la fractura ha quedado bien reducida y si se están produciendo desplazamientos, a fin de actuar, antes de que se produzca una consolidación viciosa de la fractura como aquí ha ocurrido”.
En suma, las pruebas periciales que se han practicado en el presente procedimiento permiten estimar acreditado que los profesionales médicos que atendieron al menor, por cuenta y cargo de la Mutualidad, no actuaron conforme a la «lex artis ad hoc».
Caso médico: quemadura tras aplicación de radiofrecuencia
Paciente de 60 años de edad a la que se aplicó, sin información previa de sus riesgos, un tratamiento de radiofrecuencia, sufriendo quemaduras de segundo grado con ulceraciones en glúteo izquierdo y zona lumbar (zona en que se le colocó la placa metálica del aparato).
Como consecuencia de esas lesiones precisó ser atendida de urgencias al día siguiente en su Centro de Salud, donde siguió control y tratamiento médico durante 146 días, quedándole al alta médica como secuela una marcada cicatriz en parte lumbar y glúteo izquierdo.
Valoración jurídica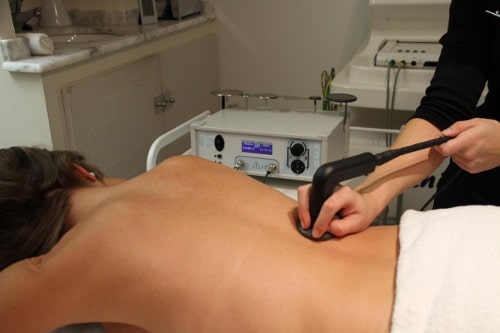
La sentencia del Juzgado de 1ª Instancia núm. 2 de Gijón de 25 de junio de 2018 declara la responsabilidad de la persona que aplicó el tratamiento de radiofrecuencia, al considerar que la misma fue inadecuada y que concurren los distintos criterios de causalidad:
– el criterio de exclusión, que consiste en que no medie otra causa que justifique totalmente la patología,
– el cronológico, que consiste en que la sintomatología aparezca en tiempo médicamente explicable, siendo de especial relevancia que se hayan manifestado los síntomas dentro de las setenta y dos horas posteriores al accidente o que el lesionado haya sido objeto de atención médica en este plazo, lo que así resulta de lo actuado en virtud del informe de urgencias,
– el topográfico, que consiste en que haya una relación entre la zona corporal afectada por el accidente y la lesión sufrida, salvo que una explicación patogénica justifique lo contrario, y así se declara por el lugar donde se localizó la placa y las zonas afectadas coincidentes y próximas, y
– el de intensidad, que consiste en la adecuación entre la lesión sufrida y el mecanismo de su producción, siendo posible que la aplicación excesiva y mantenida de calor en una persona con una piel con especiales características por hallarse confinada en una silla de ruedas y con sensibilidad alterada que le impide percatarse de ese exceso de calor, provoque unas lesiones como las reclamadas.
Caso médico: retraso diagnóstico y tratamiento inadecuado de carcinoma de sigma
Paciente de 56 años de edad que acude a su Centro de Salud por deposiciones líquidas con sangre roja, siendo diagnosticada de hemorroides.
A los quince días acude de nuevo por dolor en hipocondrio derecho, de 48 horas de evolución, siendo diagnosticada de flatulencia. Al mes es nuevamente valorada por presentar cuadro dispéptico, tipo distensión, sensación de pesadez postprandial, eructos y ventoseo, siendo diagnosticada de dispepsia. A los veinte días vuelve otra vez por dolor en hipocondrio derecho con irradiación, siendo diagnosticada de probable colelitiasis. Por fin es remitida al Servicio de Digestivo del hospital público de referencia, donde es diagnosticada de probable cólico biliar.
Ante la falta de un diagnóstico concluyente de sus molestias y el empeoramiento de su estado de salud, acude a los pocos días a la medicina privada, donde le palpan en la primera consulta una hepatomegalia dura sin ascitis, apreciándose, en la ecografía abdominal practicada, múltiples lesiones focales hepáticas que ocupan gran parte del hígado. Le realizan un TAC en el que se constata un engrosamiento parietal mamelonado en recto-sigma, con estenosis luminal y adenopatías locorregionales subcentimétricas, compatible con un carcinoma de colon; observándose múltiples lesiones ocupantes de espacio en hígado, sin adenopatías retroperitoneales. Es finalmente diagnosticada de adenocarcinoma de recto-sigma con metástasis hepáticas.
En el hospital público al que fue remitida se toma la decisión de derivar a la paciente a quimioterapia paliativa, privándole, sin consultar con el centro de referencia de cirugía hepática correspondiente, de toda opción quirúrgica, falleciendo a los pocos meses.
Su familia reclama por el retraso diagnóstico y por haberle privado de cirugía sin consultar previamente al centro de cirugía hepática de referencia ni informar a la paciente de las alternativas de tratamiento existentes.
 Valoración jurídica
Valoración jurídica
La sentencia del Juzgado de 1ª Instancia núm. 73 de Madrid de 24 de octubre de 2017 considera que hubo un tratamiento inadecuado de su proceso, tanto en lo atinente al retraso diagnóstico como al tratamiento dispensado, lo que le privó de unas significativas opciones de supervivencia a los 5 años, declarando la responsabilidad civil del servicio de salud donde fue tratada, por lo que condena a su aseguradora a indemnizar a su hijo en la suma de 84.961 € más los intereses del art. 20 de la Ley de Contrato de Seguro desde la fecha del siniestro.
Señala el Juzgado que «llama la atención que ante deposiciones líquidas con sangre no se le prescribiera de forma urgente una colonoscopia, que después no se palpara el hígado grande y que, como colofón de ello, no se le derivara a intervención quirúrgica (…) siendo como era candidata a la misma».
Caso médico: pérdida de un riñón tras reiteradas litotricias
Paciente de 43 años de edad, con antecedentes de cólicos nefríticos previos, que es remitido a su hospital de referencia por litiasis renal para tratamiento.
En este centro le practican cinco litotricias y varias lasertricias sin lograr resultado positivo alguno, observándose posteriormente un riñón duro, cuya gammagrafía evidenció su ausencia de función, por lo que fue necesaria su posterior extirpación.
Valoración jurídica 
La sentencia del Juzgado de 1ª Instancia núm. 82 de Madrid de 3 de mayo de 2017 considera que hubo un tratamiento inadecuado de su proceso, al haberle practicado reiteradas litotricias sin un control de su función renal, lo que fue determinante de la posterior nefrectomía que le fue realizada ante la pérdida de su función.
Señala el Juzgado que «si bien el diagnóstico fue correcto, no lo fue el tratamiento, pues en el caso de autos no estaba indicada la reiteración de litotricias sin comprobar previamente cómo estaba la función renal, comprobación que era adecuada a las circunstancias del caso y que no bastaba por los meros análisis de la creatinina. De esta forma era lógico considerar en el momento de elegir el tratamiento que la reiteración de las litotricias podía estar causando daños en el riñón que las recibía al no estar recomendadas más de dos y no estar produciendo los resultados esperados, no estando tampoco particularmente indicadas dada la zona en la que estaban los cálculos, por lo que un adecuado seguimiento de esta enfermedad hubiera llevado a controlar la función renal, lo cual habría supuesto constatar que no era adecuado reiterarlas y haber recomendado otro tratamiento distinto, concretamente la cirugía abierta que en circunstancias normales habría evitado la extirpación del riñón del paciente».
También incide la resolución en la omisión o deficiencia del consentimiento informado, pues el paciente no fue informado de los riesgos que la práctica reiterada de la litotricia conllevaba, por lo que declara la responsabilidad civil del centro sanitario donde fue intervenido y condena a su aseguradora a indemnizar al paciente en la suma de 67.946,45 € más los intereses del art. 20 de la Ley de Contrato de Seguro desde la fecha del siniestro.
Caso médico: lesión vagal tras cirugía antirreflujo
(“paciente que tras ser operado de hernia de hiato, por presentar ardores ocasionales, es declarado en situación de invalidez absoluta”)
Paciente de 37 años de edad, con ardores ocasionales en relación con trasgresiones dietéticas, que es intervenido, en estado asintomático y tras ser diagnosticado de hernia de hiato, mediante funduplicatura de Nissen laparoscópica.
Tras la intervención presenta una intolerancia alimenticia progresiva, vómitos, dolor epigástrico intenso y reiterado, que obliga incluso a pautarle morfina de rescate, adelgazamiento de unos 30 kg de peso y muy mala calidad de vida, desarrollando una depresión mayor crónica, por lo que fue declarado, al cabo de tres años, en situación de incapacidad permanente absoluta para toda profesión u oficio.
Fue reintervenido, con posterioridad a la funduplicatura de Nissen, hasta en seis ocasiones, presentando al alta médica una gastroparesia por lesión vagal iatrogénica, derivada de la primera cirugía, y una clínica digestiva y psiquiátrica reactiva muy limitante, con afectación no sólo de la esfera laboral, sino también social, personal y de relación.
Valoración jurídica
Se aprecia a priori un daño desproporcionado, aun cuando hay una causa que justifica su aparición y evidencia la responsabilidad culposa del centro sanitario por mala praxis de su personal sanitario.
La sentencia del Juzgado de 1ª Instancia núm. 5 de Gijón de 17 de febrero de 2017 considera que faltó un consentimiento informado preciso sobre los riesgos posibles, aún poco frecuentes, de lesión vagal y gastroparesia, tras la aplicación de esta técnica quirúrgica. Además, el Juzgado estima que el resultado final es un daño claramente desproporcionado en relación a la sintomatología de inicio, por lo que declara la responsabilidad civil del centro sanitario donde fue intervenido y condena a su aseguradora a indemnizar al paciente en la suma de 442.863,19 € más los intereses del art. 20 de la Ley de Contrato de Seguro desde la fecha de la intervención.
Caso médico: parálisis braquial obstétrica
Tras un embarazo normal de un feto normosómico, nace una niña, mediante parto instrumental, con lesión del plexo braquial derecho y fractura de la clavícula derecha.
La niña, que tiene reconocida una minusvalía del 35 %, quedó, tras diversas intervenciones quirúrgicas, con una clara limitación funcional de la extremidad superior derecha, parestesias del nervio sural izquierdo y perjuicio estético medio.
Valoración jurídica
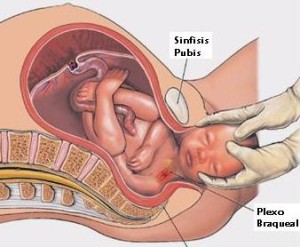
El perito ginecólogo interviniente consideró que la extracción de la cabeza de la recién nacida se realizó traccionando de la misma de forma prolongada y forzada con la ventosa antes de tiempo, esto es, antes de que se hubiera producido la rotación de la misma y colocado el hombro anterior (diámetro biacromial) debajo de la sínfisis del pubis, lo que dio lugar a la lesión del plexo braquial y a la fractura de la clavícula derecha.
La sentencia del Juzgado de 1ª Instancia núm. 83 de Madrid de 9 de enero de 2017, tras destacar que nos encontramos con una mujer en estado de embarazo sin problemas fisiológicos de ningún tipo, con un feto que no presenta alteraciones de ningún tipo, con un hospital que está totalmente preparado para atender partos y con un embarazo que fue seguido desde su inicio por el propio hospital que después se hace cargo del parto, declaró la existencia de responsabilidad civil del servicio autonómico de salud donde tuvo lugar el alumbramiento, condenando a su aseguradora a indemnizar a la niña en 206.014,59 €, a la madre en 50.000 € y al padre en 30.000 €, más intereses y costas.
Caso médico: fallecimiento a resultas de infección hospitalaria
Paciente de 57 años de edad que ingresa en un centro hospitalario para ser intervenido de una fractura limpia del tercio distal del radio derecho (fractura de Colles), donde le realizan reducción y osteosíntesis de la fractura, con colocación de tres agujas de Kirschner, contrayendo una infección de origen hospitalario por Staphylococcus aureus resistente a la meticilina, determinante de un shock séptico, una endocarditis aórtica y un fracaso multiorgánico, que finalmente es determinante de su fallecimiento.
El origen de la infección se halla en el foco de la herida quirúrgica y/o de las agujas de Kirschner colocadas, cuyo cultivo mostró la presencia del citado germen.
Valoración jurídica
Se constata una infección hospitalaria o nosocomial por Staphylococcus aureus resistente a la meticilina, siendo su causa una innegable rotura de la asepsia durante la estancia hospitalaria del paciente.
El perito judicial consideró que la infección se produjo durante la cirugía, señalando como posibles causas de la misma las siguientes: agujas de Kirchner contaminadas, falta de asepsia del campo quirúrgico o insuficiente lavado de manos o de aislamiento con mascarilla nasal de los profesionales intervinientes en el acto quirúrgico, concluyendo que la intervención se llevó a cabo con un grado de contaminación suficiente como para permitir la entrada del Stahphylococcus aureus en el organismo del paciente.
La sentencia del Juzgado de 1ª Instancia núm.91 de Madrid de 3 de enero de 2017 declaró la existencia de responsabilidad civil del centro hospitalario donde fue intervenido este paciente, condenando a su aseguradora a indemnizar a su viuda en la suma de 126.538,73 € más intereses y costas.
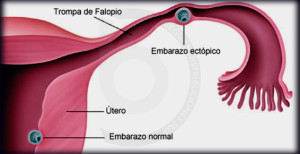
Caso médico: salpingectomía tras diagnóstico tardío de embarazo ectópico
Paciente de 33 años, con antecedente de un aborto anterior, que acudió de urgencias a un centro hospitalario en la quinta semana de gestación por sangrado vaginal y dolor abdominal.
Tras la práctica de una ecografía, fue diagnosticada de gestación incipiente y dada de alta con la recomendación de acudir a la matrona para control gestacional.
A los tres días acudió de nuevo a urgencias por aumento del sangrado vaginal, siendo diagnosticada, tras la realización de una nueva ecografía, de amenaza de aborto y dada de alta, pautándole analgésicos.
Quince horas más tarde vuelve otra vez de urgencias con sangrado vaginal, dolores intensos, náuseas y vómitos, sospechándose, tras efectuarle una nueva ecografía, la presencia de embarazo extrauterino y hematoma en anexo izquierdo. Se le practica una laparoscopia urgente, a través de la cual se realizó la evacuación de un hematoma intrabdominal y la extirpación de la trompa izquierda, donde asentaba la gestación ectópica.
La paciente reclamó indemnización de los daños y perjuicios causados por entender que había mediado una mala praxis médica al no haberle realizado todas las pruebas necesarias para llegar al diagnóstico más precozmente y evitar la pérdida de la trompa de Falopio izquierda.
Valoración jurídica
La sentencia del Juzgado de 1ª Instancia núm. 8 de Oviedo de 13 de octubre de 2016, tras analizar exhaustiva y detalladamente la cuestión, estima la demanda y condena a la aseguradora del servicio autonómico de salud a indemnizar a la demandante en la suma de 36.839,86 € más intereses y costas.
Tal como declara esta valiosa sentencia, la actuación recibida por la demandante no se ajustó a lo esperable de una actuación médica bajo las circunstancias que concurrían. Puede ser discutible que ante la visita acaecida el día 5 de enero de 2015, la demandante fuera remitida a su domicilio, aunque los síntomas de sangrado y dolor debieran haber llevado a un mayor control, manteniéndola en observación en el mismo servicio de urgencias cuando menos, no resultando pertinente que se remitiera el control de la incidencia a la matrona; pero ya el día 8 de enero, ante la persistencia de la sintomatología, no acometer más pruebas diagnósticas y dar el alta hospitalaria a la paciente resultó contrario a la lex artis, impidiendo que pudiera ser precozmente diagnosticada de la gestación ectópica que estaba padeciendo y del riesgo de rotura de la trompa de Falopio izquierda.
Concluye la sentencia destacando que, como consecuencia de dicho proceder y de no actuar precozmente, resultó imposible adoptar medidas que hubieran supuesto la posibilidad de conservar la trompa; opción factible, precisamente por el momento temporal en que hubiera sido detectada la gestación extrauterina.
Caso médico: ptosis palpebral transitoria tras aplicación de neurotoxina
Paciente que acudió a la consulta de una médico especialista en medicina estética para inyectarse una neurotoxina con la finalidad de intentar mejorar o minorar unas arrugas que presentaba en el entrecejo.
Previa información de los riesgos de la aplicación de la neurotoxina y obtención del consentimiento de la paciente, procedió a su infiltración en el entrecejo, zona habitual de introducción de la toxina, que se halla alejada del músculo elevador del párpado superior.
La médico explicó a la paciente las medidas que debía adoptar tras su administración (necesidad de no frotarse la zona, no bajar la cabeza…), a pesar de lo cual la difusión del producto causó una paresia temporal del citado músculo por afectación de la rama del nervio motor ocular común que lo inerva, determinante de una ptosis palpebral que se solucionó espontáneamente y sin secuela alguna al cabo de unos tres a cuatro meses.
La paciente reclamó indemnización de los daños y perjuicios causados por entender que había mediado una mala praxis médica.
Valoración jurídica

La sentencia del Juzgado de 1ª Instancia núm. 6 de Gijón de 18 de julio de 2016 desestima la demanda interpuesta, absolviendo a la médico demandada, con imposición de costas a la parte actora, al considerar que el tratamiento aplicado fue el correcto según se describe en la historia clínica de la paciente.
Tal como declara la sentencia, incumbiendo a la demandada la carga de probar que había sido previamente informada la paciente, no sólo acerca de la naturaleza de la intervención, sino también de sus riesgos y consecuencias, de forma adecuada y comprensible y de modo que pudiera tomar su decisión de someterse a ella de forma libre y voluntaria, los dos únicos medios de prueba que estaban a su alcance para así demostrarlo, tratándose de una información que debía proporcionarse verbalmente, a saber, la anotación correspondiente en la historia clínica y la declaración testifical de la enfermera presente durante su actuación, así lo acreditan.
Concluye la sentencia señalando que si no cabe reprochar a la médico demandada ninguna conducta contraria a la buena praxis, ni en el momento de llevar a cabo su intervención, ni previamente al informar a la demandante de la naturaleza de la misma y de los riesgos y consecuencias que ésta podía tener, y habiendo surgido con posterioridad una complicación que conocidamente podía derivarse de tal intervención a la que voluntariamente decidió someterse, no cabe entender concurrente ningún título de imputación por el que debiera hacerse a aquélla responsable del resultado desfavorable del tratamiento realizado, siendo por ello procedente la desestimación de la demanda.
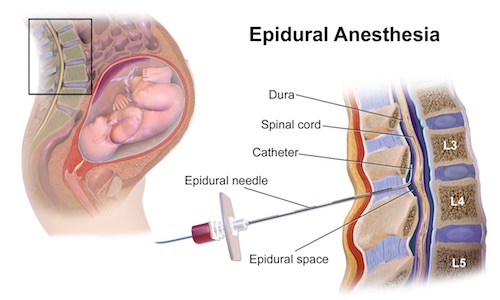
Caso médico: lesión del nervio ciático tras punción anestésica
Paciente que ingresa en un centro hospitalario para la práctica de una cesárea, presentando, a raíz de la administración de la anestesia epidural, una lesión del nervio ciático, siendo declarada en situación de incapacidad permanente total para su profesión habitual de cajera reponedora en un supermercado.
Valoración jurídica
La sentencia de segunda instancia condenó al anestesista y a su aseguradora, así como a la entidad de seguro de servicios médicos, a indemnizar solidariamente a la demandante en la cantidad de 125.264,72 € euros más intereses legales desde la interposición de la demanda, al entender que se ha producido un resultado anormal y desproporcionado, claramente relacionado con la administración de la anestesia, no existiendo, en su criterio, una explicación médica que excluya la responsabilidad del anestesista.
Destaca esta sentencia que la electromiografía concreta la lesión a nivel L5-S1, sin que se haya obtenido una explicación comprensible acerca del por qué la lesión se sitúa en tal lugar, si se dice que el pinchazo se hizo en L3-L4. La referencia a que el anestésico fluye hacia abajo que hizo el anestesista en juicio no se corresponde, a criterio del Tribunal, con una lesión aparecida en situación de horizontalidad.
Considera la Audiencia Provincial que la reacción de dolor de la paciente ante el pinchazo y la concreta localización inexplicada de la lesión, deben llevar a la aplicación al caso de la jurisprudencia que se ha venido a conocer como del «daño desproporcionado”, que impone en general una cierta inversión de la carga probatoria respecto de la inevitabilidad de un daño que es anormal y resultado directo del acto médico.
La sentencia del Tribunal Supremo de 24 de mayo de 2016 desestima el recurso de casación interpuesto, señalando la imputación directa del daño al anestesista que produjo una lesión en las raíces nerviosas que no aparecieron espontáneamente, sino tras la punción anestésica en lugar inadecuado.
Caso médico: plexopatía lumbosacra en cirugía de próstata
(“entra caminando en quirófano para operarse de próstata y sale con muletas”)
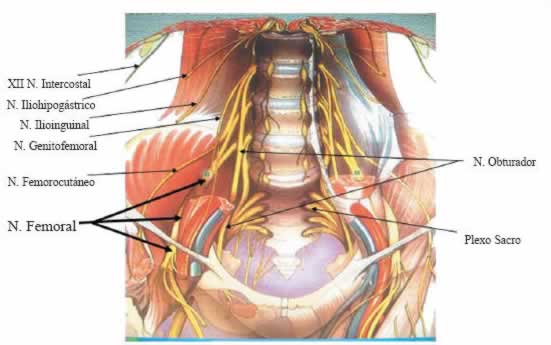
Paciente de 49 años de edad que fue intervenido de prostatovesiculectomía radical más linfadenectomía ilio obturatriz bilateral para tratar el adenocarcinoma de próstata que le afectaba, presentando en el postoperatorio inmediato impotencia funcional e hiperestesia del miembro inferior izquierdo en “probable relación con posición quirúrgica”, según refieren los neurólogos que le han atendido.
La EMG de miembros inferiores muestra la existencia de una plexopatía lumbosacra izquierda, con daño axonal y signos de activa denervación en músculos dependientes del nervio ciático, sobre todo los distales (tibial anterior y peroneales) y en menor medida los isquiotibiales. También se objetivó axonopatía parcial en rama glútea inferior, con afectación de las ramas sensitivas distales.
El paciente precisa desde la intervención el uso de muletas para la deambulación, cuando antes caminaba y corría sin problema alguno, utilizando además una ortesis antiequino y parches de lidocaína para el dolor.
Como secuelas de la intervención presenta una afectación del nervio glúteo izquierdo y del nervio peroneo común izquierdo, neuralgia severa del miembro inferior izquierdo, trastorno depresivo mayor reactivo y un perjuicio estético medio, habiendo sido declarado por el INSS en situación de invalidez absoluta.
Valoración jurídica
Se aprecia a priori un daño desproporcionado, pues no entra dentro de las complicaciones iniciales de la prostatectomía la lesión del plexo lumbosacro, con las consecuencias inherentes a la misma.
Si la lesión neurológica es consecuencia de una mal posición del paciente en el quirófano, resulta patente la responsabilidad del centro hospitalario, pues es a su personal a quien corresponde su vigilancia y cuidados oportunos. Si el origen fue un hematoma, como sostenía la entidad demandada, también incurre en responsabilidad el personal facultativo que le hizo el seguimiento, pues de haberlo diagnosticado, lo que hubieren podido efectuar con una simple ecografía, hubieren podido drenarlo.
La sentencia del Juzgado de 1ª Instancia núm.33 de Madrid de 17 de mayo de 2016 consideró que se trataba de un daño desproporcionado, que no se hubiere producido de haberse ajustado la prestación médico-sanitaria a la lex artis, por lo que declaró la responsabilidad civil del centro sanitario donde fue intervenido y condenó a su aseguradora a indemnizarle en la suma de 209.542,34 € más los intereses del art. 20 de la Ley de Contrato de Seguro desde la fecha de la intervención.
Caso médico: hepatitis C de origen nosocomial
Paciente de 46 años de edad que en el estudio preoperatorio, realizado en diciembre de 2011, presenta transaminasas normales con Ac Anti-VHC (Ag recombinante) negativo.
Es intervenida en el mismo centro sanitario en varias ocasiones a lo largo del año 2012 (histerectomía total con doble anexectomía por vía vaginal asistida por laparoscopia en febrero, fibroendoscopia laríngea en mayo, esófago-gastro-duodenoscopia en junio, colonoscopia en septiembre y fibroscopia laríngea en octubre).
 Ante el malestar y la astenia continua que presenta con posterioridad a la práctica de tales intervenciones, le solicitan en noviembre de 2012 una analítica de sangre en la que se observa una elevación de las transaminasas, verificándose a continuación Ac VHC sintético positivo y Ac VHC recombinante positivo.
Ante el malestar y la astenia continua que presenta con posterioridad a la práctica de tales intervenciones, le solicitan en noviembre de 2012 una analítica de sangre en la que se observa una elevación de las transaminasas, verificándose a continuación Ac VHC sintético positivo y Ac VHC recombinante positivo.
Tras seguir tratamiento, muy mal tolerado por sus efectos secundarios, con interferón y ribavirina, es dada de alta con una alteración hepática leve y depresión mayor crónica reactiva, si bien presenta una negativización frente al VHC.
Valoración jurídica
Desde el punto de vista médico-legal se puede afirmar que existe relación causa-efecto entre la hepatitis C y las intervenciones efectuadas a lo largo del año 2012, cumpliéndose criterios de realidad científica, cronológico y evolutivo.
La sentencia dictada por el Juzgado de 1ª Instancia núm.18 de Madrid de 11 de mayo de 2016 considera que todas las secuelas mencionadas son consecuencia de la inadecuada atención sanitaria que le fue dispensada en el centro hospitalario donde fue intervenida, al haber contraído en el mismo una infección hospitalaria o nosocomial por VHC.
De la prueba practicada considera el Juzgado acreditado el nexo causal, y ello por cuanto cualquiera de las actuaciones médicas realizadas sobre la demandante fue susceptible de transmitir el virus de la hepatitis C. Señala la sentencia que es un hecho no controvertido que en el periodo inmediatamente anterior a la realización de la secuencia de actuaciones médicas llevadas a cabo a lo largo del año 2012 la paciente arrojó anti VHC y pruebas de función hepática normales a su ingreso hospitalario. Por otro lado, no consta que la paciente pertenezca o haya pertenecido a algún sector de población de riesgo, tampoco que haya sido intervenida en otros centros o haya participado en actividades que entrañen riesgo de contagio. Su marido y su madre son VHC negativo.
La sintomatología con que cursa la enfermedad se manifestó en el año 2012 en fechas inespecíficas y por tanto susceptible de tener origen o asociarse a cualquiera de las actuaciones médicas ya comentadas. En definitiva, no existen circunstancias que permitan descartar con un grado de probabilidad suficiente el contagio nosocomial esgrimido por la actora como base de su pretensión, por lo que la sentencia condena a la aseguradora del centro hospitalario en que fue asistida a indemnizarla en la suma de 66.213,66 €, más los intereses del art. 20 de la Ley de Contrato de Seguro desde la fecha de la última intervención practicada en ese año.
Caso médico: artrosis tras fractura de tobillo mal diagnosticada
Paciente que, tras sufrir accidente laboral, acude a los servicios médicos de su Mutua de accidentes de trabajo, donde es diagnosticada de fractura de peroné, siéndole colocada una férula para inmovilización.
 A los nueve días, dado que el tobillo está muy tumefacto y con importante hematoma, la remiten al hospital de referencia de la propia Mutua, donde es diagnosticada de fractura suprasindesmal conminuta del peroné izquierdo y se decide mantener la inmovilización durante un período de cinco semanas, para luego seguir tratamiento rehabilitador.
A los nueve días, dado que el tobillo está muy tumefacto y con importante hematoma, la remiten al hospital de referencia de la propia Mutua, donde es diagnosticada de fractura suprasindesmal conminuta del peroné izquierdo y se decide mantener la inmovilización durante un período de cinco semanas, para luego seguir tratamiento rehabilitador.
Ante su mala evolución y el dolor que presenta, se le realiza, cuando han transcurrido cuatro meses y medio del accidente, una RMN que evidencia no sólo la fractura del peroné sino también la fractura del maléolo tibial, así como lesiones ligamentosas.
Al alta médica, la paciente presenta una artrosis postraumática, con dolor y limitación de la movilidad del tobillo izquierdo, ligeramente inferior al 50 %, una notable cojera y la necesidad de un bastón inglés para caminar.
Valoración jurídica
Esta paciente fue mal diagnosticada desde un principio, pues los estudios radiológicos simples practicados ya mostraban no sólo la fractura conminuta del peroné sino también la fractura del maléolo tibial.
En este caso, además de la objetividad de las imágenes radiográficas, el mismo día del accidente existían datos en la exploración (importante hematoma en maléolo tibial con dolor a la palpación del ligamento deltoideo, flictenas en tercio inferior de la pierna, importante hematoma a nivel del maléolo peroneal con dolor) que motivaban la realización de pruebas de imagen más específicas y sensibles (RMN, TAC), que hubieren confirmado la doble fractura existente.
A la lesionada se le pautó incorrectamente tratamiento conservador con férula de yeso y posteriormente rehabilitación, permitiéndole deambulación con bastón durante meses, cuando lo correcto hubiere sido la cirugía precoz, y no tardía como se hizo en este caso, una vez transcurridos más de cinco meses desde el accidente.
Por lo tanto, la asistencia sanitaria dispensada a la lesionada tras el accidente de trabajo sufrido no ha sido la adecuada, habiéndose producido un error diagnóstico inicial por no extremar la diligencia exigible ni agotar los medios de diagnóstico existentes y recomendables, lo que conllevó un tratamiento inadecuado, por cuanto a la paciente no se le practicó en el momento oportuno el tratamiento quirúrgico indicado para este tipo de lesiones, siendo su estado secuelar (artrosis de tobillo izquierdo y perjuicio estético dinámico) consecuencia de la mala praxis referida.
La sentencia del Juzgado de 1ª Instancia núm.1 de Oviedo de 7 de marzo de 2016 declaró la existencia de responsabilidad civil de la Mutua de accidentes de trabajo, condenando a su aseguradora a indemnizar a la paciente reclamante en la suma de 162.338,81 € más intereses y costas.
Caso médico: granuloma tras la aplicación de un producto sanitario
Paciente que acude a un centro de medicina estética para el tratamiento de una serie de arrugas faciales, a cuyo efecto le realizaron varias inyecciones de un producto implantable de relleno denominado Dermalive, en la zona de entrecejo, surcos nasogenianos y perfil del labio.
Paciente que acude a un centro de medicina estética para el tratamiento de una serie de arrugas faciales, a cuyo efecto le realizaron varias inyecciones de un producto implantable de relleno denominado Dermalive, en la zona de entrecejo, surcos nasogenianos y perfil del labio.
A los 15 meses de la administración del referido producto aparecieron granulomas en la zona tratada (alogenosis), que precisaron de tratamiento quirúrgico para su extirpación, quedando la paciente con cicatrices en las distintas zonas tratadas.
Valoración jurídica
Los granulomas se originan como reacción ante un cuerpo extraño, en este caso, el Dermalive.
Cuando la médico interviniente aplicó el Dermalive en las arrugas de la paciente, se consideraba, de manera general en la comunidad científica, que era un producto apto, inocuo y sin riesgo para la salud de los enfermos, lo que con el paso del tiempo se constató que no era así.
La sentencia del Juzgado de 1ª instancia núm.7 de Gijón de 1 de junio de 2015 absuelve a la facultativa que trató a esta paciente al considerar que “no puede imputarse ninguna responsabilidad a título de culpa a la médico demandada. Dicha médico aplicó el producto Dermalive en las arrugas y surcos faciales de la demandante, sin poder ser consciente, conforme a los conocimientos y al estado de la ciencia que existía en ese momento, de cuáles iban a ser las consecuencias dañosas que iba a producir en su paciente”.
En suma, la médico se comportó observando la diligencia que le era exigible, atendidas las circunstancias existentes en ese momento, pues “no podía saber que dicho producto iba a producir lesiones, porque no consta que las mismas hubieran sido descritas nunca, ni por el fabricante, ni por la Administración, ni tampoco consta que hubiera existido una advertencia general de dichos efectos patológicos, mediante la publicación de reseñas en revistas científicas o médicas”.
Caso médico: dolor torácico a estudio
Paciente de 50 años de edad que acude al Servicio de Urgencias de su centro de atención primaria por presentar dolor torácico punzante, irradiado a hemitórax izquierdo, de 48 horas de evolución, acompañado de sudoración y palidez.
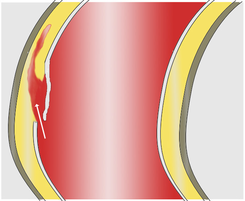 Es remitido al hospital de referencia, objetivándose en la analítica practicada una PCR elevada, siendo el ECG normal. La Rx tórax muestra un ligero ensanchamiento mediastínico. El paciente es dado de alta con el diagnóstico de dolor torácico atípico, pautándole un simple analgésico.
Es remitido al hospital de referencia, objetivándose en la analítica practicada una PCR elevada, siendo el ECG normal. La Rx tórax muestra un ligero ensanchamiento mediastínico. El paciente es dado de alta con el diagnóstico de dolor torácico atípico, pautándole un simple analgésico.
Seis horas más tarde sufre un cuadro sincopal en su domicilio, falleciendo a los pocos minutos. En la autopsia se verifica la existencia de una disección de la arteria aorta ascendente y descendente, a nivel de la capa media, desde la raíz aórtica hasta el nivel del diafragma (tipo I de Bakey), que fue determinante de su fallecimiento.
Valoración jurídica
Se considera que el facultativo de urgencias que le atendió no extremó la diligencia exigible, pues debería, ante el cuadro que padecía el paciente, haberle realizado un estudio de RMN para descartar esta patología.
Este error de diagnóstico privó al paciente, en nuestro criterio, de una intervención quirúrgica urgente, que le hubiere posibilitado superar esta situación en el 50 al 72 % de los casos.
Constituye obligación del médico realizar todas las pruebas diagnósticas necesarias, atendido el estado de la ciencia médica en ese momento; al no haberlo hecho así, el médico de urgencias del hospital incurrió en una actuación culposa.
Por sentencia firme del Juzgado de 1ª Instancia núm.8 de Madrid de 2 de octubre de 2015 se declaró la existencia de responsabilidad médica y se fijó la suma indemnizatoria para la esposa del fallecido en 63.080,12 €, al estimar que se le privó de un 50 % de posibilidades de sobrevivencia.
Considera la sentencia que “aun admitiendo que se trata de una patología, en ocasiones de difícil diagnóstico, lo procedente y adecuado en este caso hubiera sido concretar el diagnóstico con otras pruebas de imagen complementarias más sensibles y específicas como la ETE, la ecografía transtorácica, el TAC o la RMN, o, cuando menos, dejarle en observación, pero nunca darle de alta con el diagnóstico de dolor torácico atípico”.
Caso médico: hipoxia prolongada y dificultad de intubación
Paciente de 53 años de edad que acude a un centro hospitalario para ser intervenido, bajo anestesia intradural y de manera programada, de una hernia umbilical, sin que en el estudio preoperatorio realizado se encontrase contraindicación, anomalía o dificultad alguna para ser anestesiado.
 En el curso de la anestesia intradural, el paciente presenta dificultad para la ventilación, con empeoramiento progresivo de la coloración y saturación de oxígeno, permaneciendo en situación de parada respiratoria 15 minutos, al no lograr el anestesista intubarle.
En el curso de la anestesia intradural, el paciente presenta dificultad para la ventilación, con empeoramiento progresivo de la coloración y saturación de oxígeno, permaneciendo en situación de parada respiratoria 15 minutos, al no lograr el anestesista intubarle.
El paciente fue trasladado ese mismo día al Servicio de Medicina Intensiva de otro centro hospitalario, donde llega con una importante hipoxia como consecuencia de la prolongada parada respiratoria padecida, siendo diagnosticado de encefalopatía postanóxica de intensidad muy severa, determinante de su posterior fallecimiento.
Valoración jurídica
Se considera que el anestesista que atendió al paciente, ante los reiterados intentos fallidos de intubarle y la deficiente ventilación mostrada, debió haber ordenado o practicado una traqueotomía de urgencia, que no se llevó a efecto a pesar de encontrarse el paciente en quirófano y con un cirujano presente.
No hubo, en consecuencia, un adecuado manejo de la parada respiratoria que hubiera podido evitar el fatal desenlace.
Por sentencia firme del Juzgado de 1ª Instancia núm.5 de Gijón de 29 de enero de 2014 se declaró la existencia de responsabilidad del centro hospitalario, al evidenciarse una culpa in eligendo o in vigilando del hospital, por cuanto debió existir un protocolo claro de actuación al cual atenerse, sin duda alguna, los profesionales intervinientes, y en el que debería incluirse la realización de una traqueotomía tras las fallidas técnicas de ventilación utilizadas.
Caso médico: peritonitis biliar tras colecistectomía
Paciente de 57 años de edad que acude al Servicio de Cirugía General de su hospital de referencia para ser intervenido de colelitiasis.
 Previo estudio preoperatorio que no contraindica la intervención se efectúa colecistectomía por vía laparoscópica. En el postoperatorio inmediato presenta dolor intenso que no cede con analgésicos potentes, por lo que a las 36 horas de la operación le realizan una ecografía abdominal en la que se aprecia abundante líquido libre.
Previo estudio preoperatorio que no contraindica la intervención se efectúa colecistectomía por vía laparoscópica. En el postoperatorio inmediato presenta dolor intenso que no cede con analgésicos potentes, por lo que a las 36 horas de la operación le realizan una ecografía abdominal en la que se aprecia abundante líquido libre.
Es reintervenido de urgencia, constatándose la existencia de una peritonitis biliar difusa, producida por la lesión de la vía biliar durante la colecistectomía, ingresando en la UVI por shock secundario a peritonitis biliar, insuficiencia renal aguda, insuficiencia respiratoria aguda, coagulopatía, daño miocárdico secundario a shock y fibrilación auricular aguda.
Dada su evolución, precisa nueva cirugía de urgencia, en la que se le efectúa lavado más limpieza de la cavidad abdominal con cateterización de la vía biliar, quedando ingresado en la UVI. Posteriormente es nuevamente intervenido, realizándosele la reconstrucción de la vía biliar con hepatoyeyunostomía, siendo dado de alta varios meses después, tras diversas reintervenciones, con importantes secuelas.
Valoración jurídica
El origen de todo el proceso se halla en la sección de los conductos hepáticos en el curso de la colecistectomía, previsiblemente por una confusión de las estructuras anatómicas allí existentes, lo que fue determinante de una peritonitis biliar.
La sentencia del Juzgado de 1ª Instancia núm.1 de Oviedo de 14 de junio de 2013, posteriormente confirmada por la Audiencia Provincial de Asturias, considera que la actuación del cirujano no fue correcta, por cuanto no verificó al término de la intervención, y antes de proceder al cierre, que no existía escape de bilis.
La sentencia pone asimismo el acento en el tiempo transcurrido hasta la reintervención, pues “cuando la bilis sale, irrita el peritoneo y provoca dolor, lo que, a lo largo de las horas, produce infección y ahí surge la peritonitis, de modo que, cuanto antes se actúe, mejor; que cinco horas son decisivas en una peritonitis y que de haber actuado a tiempo, lo más probable es que no hubiera sido necesario el rosario posterior de intervenciones a las que hubo que someter al paciente y con una intervención habría sido suficiente”, por lo que estima ha habido una ausencia de la diligencia requerida en la atención médica prestada al enfermo, condenando a la entidad aseguradora del Servicio de Salud del Principado de Asturias a indemnizarle en la suma de 210.072,51 €, más intereses legales y costas.
